HPV-Impfung: Auch für junge Erwachsene sinnvoll und wichtig
HPV-Impfung: Auch für junge Erwachsene sinnvoll und wichtig
Das Risiko sich mit HPV zu infizieren, besteht ein Leben lang und auch bereits infizierte Personen können noch von der HPV-Impfung profitieren. Die Immunisierung gegen HPV kann daher auch bei zuvor ungeimpften jungen Erwachsenen sinnvoll sein.

Eine Infektion mit humanen Papillomviren (HPV) kann neben Genitalwarzen bestimmte Krebsarten verursachen, wie beispielsweise Gebärmutterhalskrebs und Analkarzinome.1 Die wichtigste Präventionsmaßnahme gegen bestimmte HPV-assoziierte Erkrankungen stellt die HPV-Impfung dar.2 Die Impfquoten aus dem Jahr 2020 zeigten jedoch: Im Alter von 18 Jahren lag der Anteil vollständig geimpfter Mädchen nur bei etwa der Hälfte (54,1 %), bei den Jungen war nicht einmal jeder Zehnte (8,1 %) vollständig geimpft.3
HPV-Impfung: Auch nach dem 18. Lebensjahr möglich
Die Impfquoten zeigten, dass viele Personen, die bereits 18 Jahre alt sind, nicht gegen HPV geimpft sind.3 Dabei ist besonders zu beachten, dass die HPV-Impfung ihren potentiellen Nutzen nur entfalten kann, wenn es vor der Impfung nicht zu einer persistierenden HPV-Infektion mit einem in den Impfstoffen enthaltenen Virus-Typen gekommen ist.4 Zudem besteht bei HPV ein lebenslanges Infektionsrisiko.5, 6 Dennoch kann auch nach dem Erreichen des 18. Lebensjahrs eine Impfung gegen HPV noch sinnvoll sein.4 Denn persistierende HPV-Infektionen sind eher Einzelinfektionen, sodass eine Impfung gegebenenfalls Schutz vor den anderen in der Impfung enthaltenen HPV-Typen bieten kann.4 Laut STIKO können Personen, die 18 Jahre oder älter sind, ohne bisherige HPV-Impfung ebenfalls von einer Impfung gegen HPV profitieren.7
Verpasste Erstimpfungen durch Covid-19-Pandemie
Die COVID-19-Pandemie hatte einen negativen Einfluss auf die Inanspruchnahme der HPV-Impfung.8 Eine retrospektive Analyse zweier Datenbanken mit Informationen zu landesweit verabreichten Erstimpfungen von Jugendlichen zwischen 9 – 17 Jahren zeigte: Im Vergleich zu den gleichen Monaten im Jahr 2019 ist die Zahl der pro Monat verabreichten HPV-Erstimpfungen bei deutschen Jugendlichen während der COVID-19-Pandemie 2020/2021 erheblich gesunken.8 Die wenigsten Erstimpfungen wurden während des Sommers 2021 verabreicht.8 Dabei waren es 2021 im Vergleich zu 2019 bei Jungen teilweise bis zu 71 % und bei Mädchen bis zu 60 % weniger.8
Doch auch für Jugendliche, die die HPV-Erstimpfung verpasst haben und nun älter sind, ist es nicht zu spät. Sie können auch im Erwachsenenalter (≥ 18 Jahre) ohne bisherige HPV-Impfung ebenfalls von der Impfung gegen HPV profitieren, obschon die Wirksamkeit der Impfung bei nicht HPV-naiven Personen reduziert sein kann.7
HPV: Lebenslanges Infektionsrisiko
Eine HPV-Infektion kann während des gesamten Lebens erfolgen.5, 6 Die Ergebnisse einer weltweiten Metaanalyse zeigten, dass die Anzahl der Krankheitsfälle im Bereich des Anus und der Genitalien aufgrund von HPV-Infektionen bei Frauen zwar ihren Höhepunkt im Alter von unter 25 Jahren erreichte, jedoch auch danach ein Ansteckungsrisiko bestand.5 In einer US-Studie wurde 2013-2014 u.a. die Anzahl der Krankheitsfälle von genitalen HPV-Infektionen bei erwachsenen Männern untersucht. Es zeigte sich eine Spitze der Infektionen im Alter von 28 bis 32 Jahren, gefolgt von einem zweiten Gipfel im Alter von 58 bis 59 Jahren (Abb. 1).6
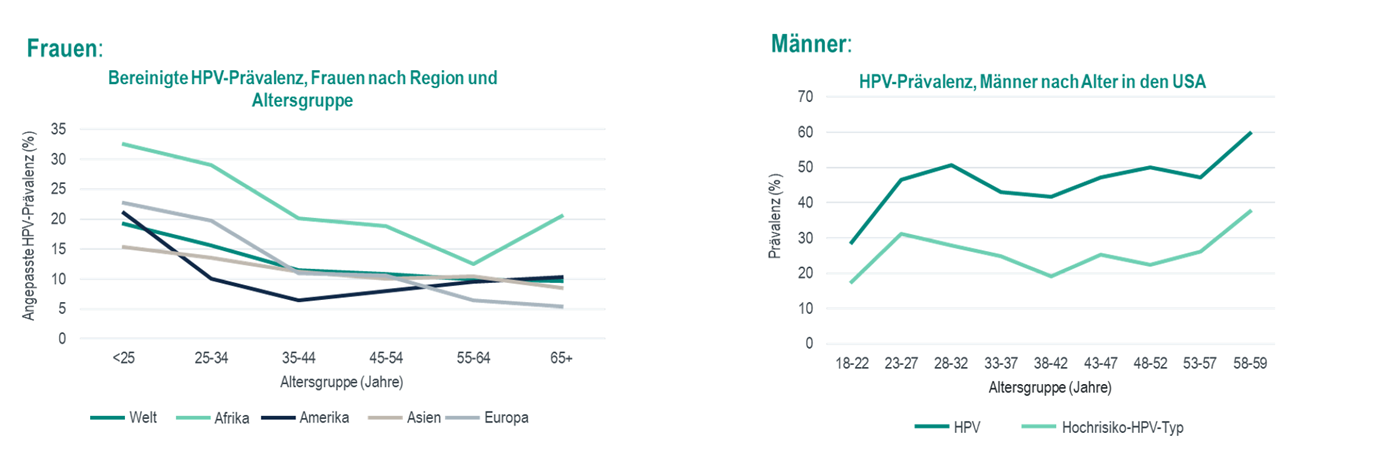
Abbildung 1: Anzahl der Krankheitsfälle aufgrund einer HPV-Infektion (Prävalenz) bei Frauen und Männern (mod. von MSD nach Bruni L et al. 2010 und Han J et al 2017).
Darüber hinaus ist weltweit und europaweit fast jeder dritte Mann mit mindestens einem genitalen HPV-Typ und fast jeder fünfte Mann mit einem Hochrisiko-HPV-Typ infiziert. Der Höhepunkt liegt dabei zwischen 25 und 29 Jahren.9
In einer weiteren Studie untersuchte man HPV-Infektionen bei erwachsenen Frauen. Dabei zeigte sich, dass bei jeder fünften Frau aus Deutschland zwischen 24 und 45 Jahren eine Infektion mit bestimmten HPV-Typen nachgewiesen werden konnte.10
Laut einer Studie aus dem Jahr 2017 zur Krankheitslast durch Krebs, Krebsvorstufen und Genitalwarzen, die auf bestimmte HPV-Impfstofftypen zurückzuführen sind, waren HPV-Infektionen bei Männern und Frauen in Europa für einen nennenswerten Anteil von bestimmten Krebserkrankungen u. a. an Vulva, Vagina, Anus und nicht zuletzt Genitalwarzen verantwortlich (Abb. 2). In Deutschland starben 2019 rund 1.600 Betroffene an Gebärmutterhalskrebs.11
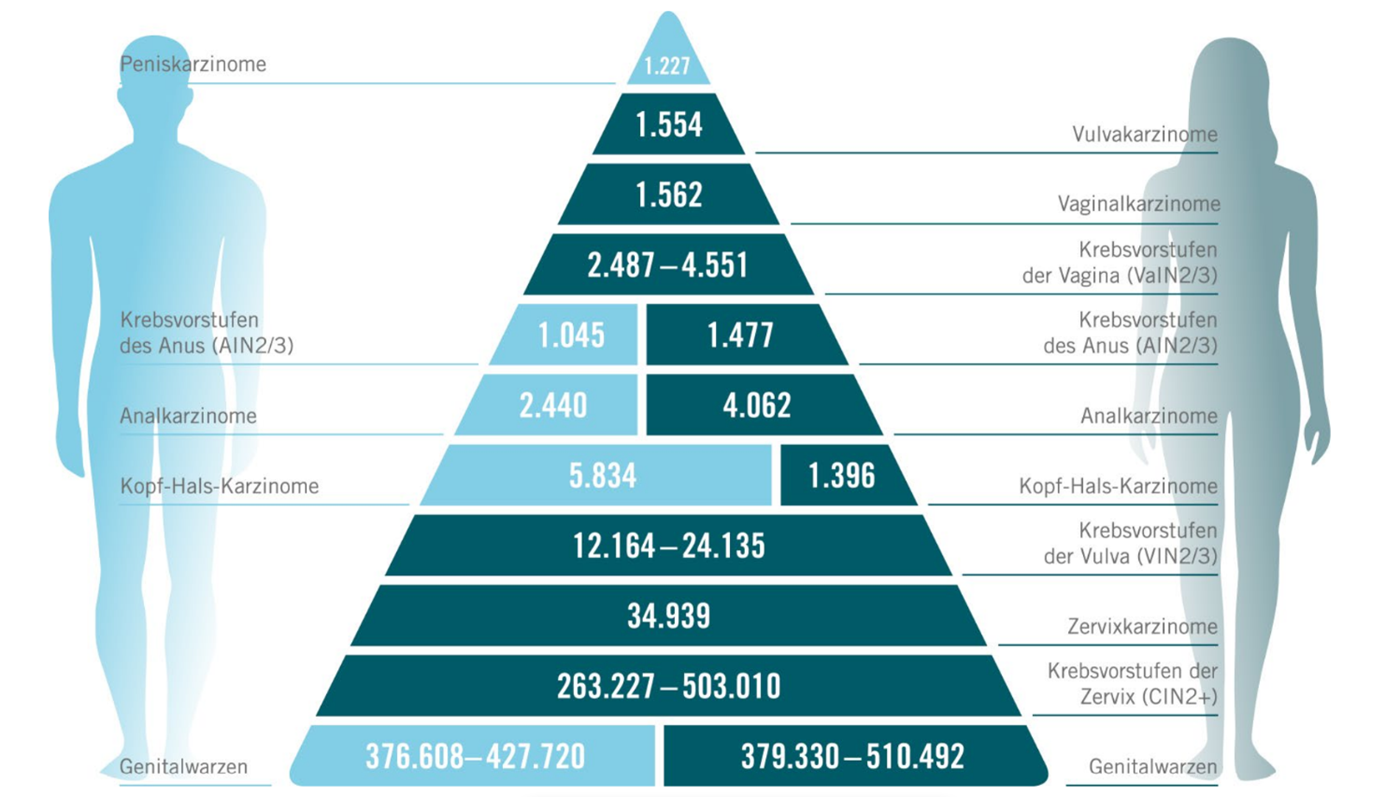
Abbildung 2: Schätzung der Inzidenzen, basierend auf der Datenbank der IARC (International Agency for Research on Cancer), den Eurostat Population Data sowie weiterer Literatur (mod. von MSD nach Hartwig S et al. 2017)#.
Die HPV-Impfung kann je nach verwendetem HPV-Impfstoff bestimmten HPV-assoziierten Krebsvorstufen und Karzinomen der Zervix, Vulva, Vagina und des Anus sowie vor Genitalwarzen vorbeugen.
Immunantwort nach natürlicher HPV-Infektion
In einer Analyse wurden die Daten von 3.730 Frauen im Alter von 24-45 aus 7 Ländern (darunter auch Deutschland) hinsichtlich der Anzahl der Krankheitsfälle und Häufigkeit genitaler HPV-Infektionen untersucht. Die Daten zeigten, dass eine natürliche HPV-Infektion nicht in jedem Fall zu einem positiven Antikörpernachweis führte: Demnach entwickelten 50 – 70 % der betroffenen Frauen zwischen 24 und 45 Jahren Antikörper gegen den jeweiligen HPV-Typen (Typ 6, 11, 16 und 18).12 Noch niedriger waren die Nachweisraten bei Männern: Die Ergebnisse wiesen darauf hin, dass ein erheblicher Anteil junger sexuell aktiver Männer mit weniger als 6 Sexualpartner:innen im Leben entweder nicht den HPV-Typen ausgesetzt war, die durch die HPV-Impfung abgedeckt sind oder, falls doch, nach der Infektion keinen positiven Antikörpernachweis aufwiesen.13 Doch auch, wenn nach einer natürlichen Infektion Antikörper aufgebaut werden, bieten diese keinen vollständigen Schutz vor erneuten Infektionen.6
Real-World Daten zu HPV-Impfung
Die Ergebnisse einer schwedischen Studie konnten den Effekt der HPV-Impfung auf das Risiko für Gebärmutterhalskrebs unter Alltagsbedingungen zeigen. Die Studie untersuchte mittels Registerdaten den Zusammenhang zwischen HPV-Impfung und dem Folgerisiko für invasive Zervixkarzinome über einen Zeitraum von 11 Jahren. Die Mädchen und Frauen waren zwischen 10 und 30 Jahren alt und wurden auf Zervixkarzinome bis zu ihrem 31. Geburtstag untersucht. Von 1.672.983 in der Studie eingeschlossenen Mädchen und Frauen erhielten 527.871 mindestens eine HPV-Impfdosis, davon 438.939 vor ihrem 17. Lebensjahr. Die Frauen wurden zwischen 2006 und 2017 nachverfolgt.14
Bei den Geimpften wurde im Beobachtungszeitraum ein reduziertes Risiko an Gebärmutterhalskrebs zu erkranken, beobachtet. Besonders stark war dieser Effekt, bei denen, die bereits vor dem Alter von 17 Jahren geimpft wurden. Bei ihnen sank das Risiko, an Gebärmutterhalskrebs zu erkranken, um 88 %. Aber auch bei den Frauen, die im Alter von 20-30 die Impfung erhielten, konnte eine Risikoreduktion um 62 % beobachtet werden.14
Empfehlungen zur HPV-Impfung für Erwachsene
Laut STIKO können Personen ≥ 18 Jahre ohne bisherige HPV-Impfung ebenfalls von einer Impfung gegen HPV profitieren, allerdings sei die Wirksamkeit der Impfung bei nicht HPV-naiven Personen reduziert. Es liegt laut STIKO in der ärztlichen Verantwortung, nach individueller Prüfung der Impfindikation Patient:innen auf der Basis der Impfstoffzulassung darauf hinzuweisen.7
HPV-Impfung: Wo steht Deutschland im internationalen Vergleich?
Im Vergleich zu anderen Ländern in Europa weist Deutschland deutlich niedrigere HPV-Impfquoten auf: So stand Deutschland laut Daten des RKI und der WHO von 2019 bei den HPV-Impfquoten für eine vollständige Impfserie von 15-jährigen Mädchen in 25 europäischen Ländern nur auf dem 17. Platz. Zu den europäischen Ländern mit den höchsten HPV-Impfquoten bei 15-jährigen Mädchen zählten 2019 Portugal (95 %), Island (88 %) und Norwegen (87 %).15
Informationen u. a. zur Quote vollständiger HPV-Impfserien finden Sie im Beitrag zum Thema 15 Jahre HPV-Impfung: Wo stehen wir?
Die Kosten für die HPV-Impfung können oft auch nach dem 18. Lebensjahr erstattet werden
Für Kinder und Jugendliche im Alter von 9 bis 17 Jahren wird die HPV-Impfung von den gesetzlichen und in der Regel auch von den privaten Krankenversicherungen übernommen. Einige Krankenversicherungen haben ihre Leistungen darüber hinaus ausgeweitet und übernehmen die Impfkosten auch für junge Frauen und Männer über 18 Jahren. Eine entsprechende Auflistung der Krankenkassen finden Sie hier.
Weitere Informationen zur Verordnung und Abrechnung der HPV-Impfung können Sie in diesem Beitrag nachlesen So geht’s: HPV-Impfschema und Abrechnung.
Informationen an Patient:innen weitergeben
HPV birgt ein lebenslanges Infektionsrisiko und auch bereits infizierte Personen können noch von der HPV-Impfung profitieren.4, 5, 9
Die HPV-Impfung kann auch für Personen über 18 Jahren sinnvoll sein und bestimmten HPV-assoziierten Krankheiten vorbeugen.5, 7 Die Impfquoten sind ausbaufähig wenn man berücksichtigt, dass 2020 nur 54,1 % der 18-jährigen Frauen und 8,1 % der 18-jährigen Männer vollständig gegen HPV geimpft waren.3 Daher ist es wichtig, erwachsene ungeimpfte Patient:innen darauf aufmerksam zu machen, dass die HPV-Impfung auch nach Aufnahme der sexuellen Aktivität noch möglich ist. Nutzen Sie das nächste Gespräch mit Patient:innen um sich nach dem Impfstatus zu erkundigen und sie über HPV und eine mögliche Impfung zu informieren.
Anmerkungen
#Europa = 31 Länder, für die die EMA (European Medicines Agency) zuständig ist, sowie die Schweiz. Die angegebenen Zahlen basieren auf einem Bericht zur Schätzung der jährlichen HPV-assoziierten Neuerkrankungen in Europa für das Jahr 2015. Die Schätzung basiert auf der Cancer Incidence in Five Continents (CI5) Volume X Datenbank der Jahre 2003 – 2007 der IARC (International Agency for Research on Cancer) sowie den Eurostat Population Data für 2015. Für die Schätzung der Inzidenz der Krebsvorstufen wurden Publikationen der Jahre 2004 – 2006 und 2009 – 2011 genutzt. Zur Schätzung der Inzidenz im Jahr 2015 wurden aktuelle Bevölkerungszahlen der genannten europäischen Länder herangezogen. Angegeben sind jeweils die in der Publikation geschätzte mittlere Anzahl an neuen HPV-assoziierten Karzinomen sowie der geschätzten Range der Anzahl an neuen HPV-assoziierten Krebsvorstufen und Genitalwarzen. Hier sind die Zahlen für Krebsarten und Krebsvorstufen angegeben, die durch alle HPV-Typen verursacht werden können.
Abkürzungen
AIN2/3 = anale intraepitheliale Neoplasie Grad 2 und 3
CIN2+ = zervikale intraepitheliale Neoplasie Grad 2 und höher
HPV: Humane Papillomviren
KV: Kassenärztliche Vereinigung
STIKO: Ständige Impfkommission
VIN2/3 = vulväre intraepitheliale Neoplasie Grad 2 und 3
VaIN2/3 = vaginale intraepitheliale Neoplasie Grad 2 und 3
Quellen
- Deutsches Krebsforschungszentrum (dkfz). Humane Papillomviren (HPV) als Krebs-Auslöser: Absteckung, Krebsrisiko, HPV Test; 2021 [eingesehen am 04.12.17].
- Robert Koch-Institut (RKI). RKI-Ratgeber Humane Papillomviren: Stand: Dezember 2022. Epid Bull 2022; 48: 13-15.
- Robert Koch-Institut (RKI). Impfquoten von Kinderschutzimpfungen in Deutschland – aktuelle Ergebnisse aus der RKI-Impfsurveillance: Stand: Dezember 2022. Epid Bull 2022; 48: 1-28.
- Robert Koch-Institut. Antworten auf häufig gestellte Fragen (FAQ) zu Erreger und Impfung [eingesehen am 06.02.24]. Verfügbar unter: https://www.rki.de/SharedDocs/FAQs/DE/Impfen/HPV/FAQ-Liste_HPV_Impfen.html
- Bruni L et al. Cervical human papillomavirus prevalence in 5 continents: meta-analysis of 1 million women with normal cytological findings. J Infect Dis 2010; 202(12):1789–99.
- Han JJ et al. Prevalence of Genital Human Papillomavirus Infection and Human Papillomavirus Vaccination Rates Among US Adult Men: National Health and Nutrition Examination Survey (NHANES) 2013-2014: (inkl. Supplementary Online Content). JAMA Oncol 2017; 3(6):810–6.
- Robert Koch-Institut (RKI). Ständige Impfkommission: Empfehlungen der Ständigen Impfkommission (STIKO) beim Robert Koch-Institut 2024: Epid Bull 2024;4:1- 72.
- Wähner C et al. Uptake of HPV vaccination among boys after the introduction of gender-neutral HPV vaccination in Germany before and during the COVID-19 pandemic. Infection 2023:1–12.
- Bruni L et al. Global and regional estimates of genital human papillomavirus prevalence among men: a systematic review and meta-analysis. Lancet Glob Health 2023; 11(9):e1345-e1362.
- Ferris DG et al. Prevalence, incidence, and natural history of HPV infection in adult women ages 24 to 45 participating in a vaccine trial. Papillomavirus Res 2020; 10:100202.
- Zentrum für Krebsregisterdaten. Gebärmutterhalskrebs (Zervixkarzinom) [eingesehen am 20.12.23]. Verfügbar unter: https://www.krebsdaten.de/Krebs/DE/Content/Krebsarten/Gebaermutterhalskrebs/gebaermutterhalskrebs_node.html.
- Velicer C et al. Prevalence and incidence of HPV genital infection in women. Sex Transm Dis 2009; 36(11):696–703.
- Tota JE et al. Anogenital Human Papillomavirus (HPV) Infection, Seroprevalence, and Risk Factors for HPV Seropositivity Among Sexually Active Men Enrolled in a Global HPV Vaccine Trial. Clin Infect Dis 2022; 74(7):1247–56.
- Lei J et al. HPV Vaccination and the Risk of Invasive Cervical Cancer. N Engl J Med 2020; 383(14):1340–8.
- Takla A et al. Schulimpfprogramme als Lösung zur Steigerung der HPV-Impfquoten in Deutschland? – Entwicklung der Impfquoten in einer hessischen Modellregion mit Schulimpfprogramm, Epid Bull 2022;20:3-11.
DE-NON-05231 02/24
